安徽太和多家醫院騙保性質惡劣 兩部門:以此為鑒 嚴查重罰
來源:北京日報客戶端
2020-12-18 22:12:12
針對日前備受關注的安徽省太和縣多家醫院欺詐騙保事件,今天,國家醫療保障局辦公室、國家衛生健康委辦公廳發布了“關于開展定點醫療機構專項治理 ‘回頭看’的通知”,要求各地以此為鑒,重拳出擊集中打擊誘導住院、虛假住院等欺詐騙保問題。
通知稱,近日,新聞媒體曝光了安徽省太和縣部分定點醫療機構誘導住院、虛假住院等問題,性質惡劣,影響極壞,反映出專項治理還不夠深入、欺詐騙保形勢依然嚴峻、醫保基金監管仍存漏洞、基層監管責任尚未壓實,必須以此為鑒,舉一反三,重拳出擊,強化監管,堅決杜絕此類問題再次發生。經研究,現決定在全國范圍內立即開展定點醫療機構專項治理“回頭看”,集中打擊誘導住院、虛假住院等欺詐騙保問題。
此次專項治理“回頭看”范圍為全國所有醫保定點醫療機構。時間為發文之日起,至2021年1月31日結束。治理內容包括:誘導住院,利用“包吃包住、免費體檢、車接車送”等名義或者通過“有償推薦”等方式,誘導不符合住院指征的參保群眾住院等騙取醫保基金的行為;虛假住院,采取掛床、冒名頂替等手段,對實際未住院治療的患者,通過編造診療項目、偽造醫療文書等手段騙取醫保基金的行為。
通知要求,各統籌地區醫保部門、衛生健康部門是本次專項治理“回頭看”的牽頭單位,要聯合公安、市場監管、紀檢監察等部門,建立工作專班,健全工作機制,制訂工作方案,細化治理舉措,明確責任分工,落實責任到人。要聚焦重點,建立臺賬,倒排時間,嚴查重罰,切實提升治理成效。各地要通過醫保智能審核、智能監控信息系統,篩查轄區內2020年度住院頻次較高、入院時間較為集中、出院報銷金額接近的疑似違規住院結算數據,重點篩查建檔立卡貧困戶、集中供養五保戶、老年病輕癥患者住院結算情況。同時,要統籌利用好市、縣級檢查力量,采取交叉互查等方式,對可疑線索開展現場核查、病歷審查、走訪調查、突擊檢查,實現監督檢查全覆蓋無死角。
此次專項治理特別強調了社會監督,鼓勵動員全民參與,積極舉報欺詐騙保問題。要完善舉報線索處理流程,充分利用舉報線索,以舉報線索為切入點,舉一反三將轄區內類似問題、類似醫療機構一并納入核查范圍;落實舉報獎勵措施,依法依規重獎快獎,營造全社會關注、參與、支持基金監管工作的協同監管氛圍。專項治理期間發現的典型案例,要發現一例,公開曝光一例。
此外,還將加大懲戒力度。定點醫療機構經查實存在欺詐騙保行為的,由醫保部門責令退回醫保基金,并處騙取金額2倍以上5倍以下罰款;責令定點醫療機構暫停醫保定點服務或解除服務協議;對定點醫療機構相關醫務人員,由衛生健康部門依法給予處罰;對直接負責的主管人員和其他直接責任人員,依法依規給予處理。醫保、衛生健康等部門工作人員經查實存在濫用職權、玩忽職守、徇私舞弊的,要依法依規嚴肅追責問責。涉嫌違反相關法律法規的,移交有關主管部門依法處理。
網站截圖

想爆料?請登錄《陽光連線》( https://minsheng.iqilu.com/)、撥打新聞熱線0531-66661234或96678,或登錄齊魯網官方微博(@齊魯網)提供新聞線索。齊魯網廣告熱線0531-81695052,誠邀合作伙伴。
中國11月銀行結售匯順差30億美元 外匯市場運行穩健
- 中新社北京12月18日電中國國家外匯管理局(下稱“外匯局”)18日公布數據顯示,今年11月銀行結匯11636億元(人民幣,下同),售匯11439億元,結...[詳細]
- 中國新聞網 2020-12-18
中央經濟工作會議聚焦糧食安全 為何提“種業翻身仗”?
- 中央經濟工作會議聚焦糧食安全為何提“種業翻身仗”。在這場重要會議上,中國高層專門對種業發展提出要求,可謂用意深遠。“目前中國的種業...[詳細]
- 中國新聞網 2020-12-18
中國將制定碳排放達峰行動方案 能源結構將迎哪些變化?
- 中國將制定碳排放達峰行動方案能源結構將迎哪些變化。2020年中央經濟工作會議將“做好碳達峰、碳中和工作”作為明年重點任務,并提出要抓緊...[詳細]
- 中國新聞網 2020-12-18
從“大榕樹下對山歌”看人民法院“一站式解紛”
- 題 從“大榕樹下對山歌”看人民法院“一站式解紛”。“來到大榕樹下給大家普法了。茂盛的枝葉下,寧明縣人民法院法官曾慧和著山歌的調子,...[詳細]
- 新華網 2020-12-18
中央宣傳部 退役軍人事務部 中央軍委政治工作部聯合發布2020年度“最美退役軍人”先進事跡
- 新華社北京12月18日電(記者楊雅雯)為全面貫徹習近平總書記關于退役軍人工作的重要論述,深入落實黨的十九屆五中全會精神,講好優秀退役軍...[詳細]
- 新華網 2020-12-18
中國駐哈薩克斯坦大使張霄:中哈將開創后疫情時代合作共贏新局面
- 中新網努爾蘇丹12月18日電12月16日,中國駐哈薩克斯坦大使張霄出席在哈中資企業疫情防控工作視頻會議,聽取企業統籌推進疫情防控和生產經營...[詳細]
- 中國新聞網 2020-12-18
中泰合作推動中文教育與職業教育融合發展
- 新華社曼谷12月18日電中國教育部中外語言交流合作中心與泰國教育部職業教育委員會,18日在線簽署《關于開展“中文+職業技能”合作的諒解備...[詳細]
- 新華網 2020-12-18
美麗中國什么樣?看看專家如何描繪藍圖
- 題 美麗中國什么樣。據了解,這個論壇以推進美麗中國建設為目標,通過召開跨學科領域、跨部門行業的學術會議,研究探討美麗中國建設的目標...[詳細]
- 新華網 2020-12-18
證監會核發4家企業IPO批文
- 新華社北京12月18日電中國證監會18日表示,近日按法定程序核準了4家企業的首發申請(IPO)。4家企業為 重慶銀行股份有限公司,上海新炬網絡信...[詳細]
- 新華網 2020-12-18
國家電網:挖掘跨區跨省通道送電潛力
- 國家電網出臺了迎峰度冬確保電力安全可靠供應的多項舉措 。——加大電力輸送能力,積極組織電力資源,確保祁韶直流、鄂湘、鄂贛等外受電通...[詳細]
- 新華網 2020-12-18
經濟觀察:中央經濟工作會議透露明年中國經濟八大看點
- 中央經濟工作會議透露明年中國經濟八大看點。被視為中國經濟政策“風向標”的中央經濟工作會議18日在北京閉幕。會議提出,明年宏觀政策要保...[詳細]
- 中國新聞網 2020-12-18
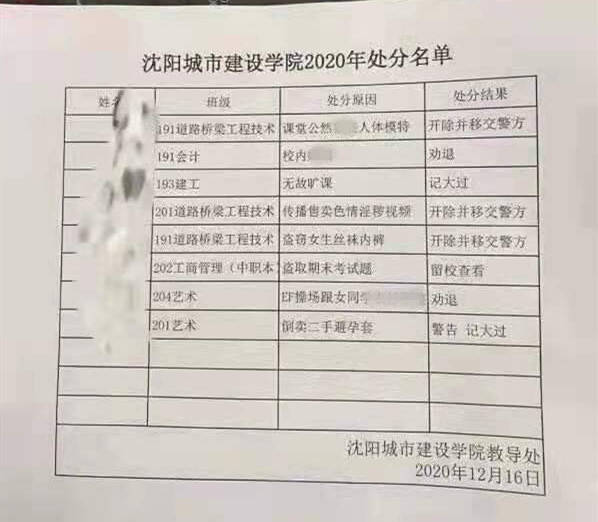
沈陽一大學生倒賣二手避孕套遭處分?校方:假的,還在調查中
- [詳細]
- 齊魯網 2020-12-18
聯合國官員點贊中國青年環保項目
- “期待激勵更多的年輕人保護全球環境”——聯合國官員點贊中國青年環保項目。新華社北京12月18日電聯合國環境規劃署近日授予中國青年任曉媛...[詳細]
- 新華網 2020-12-18















